Une prothèse uni-compartimentale de genou est proposée lorsque les surfaces articulaires d’un seul compartiment fémoro-tibial, interne ou externe, sont trop abîmées entrainant des gênes dans la vie quotidienne et des douleurs à la marche. Cette prothèse peut être mise en place lorsque le genou est stable (ligaments croisées intacts), sans déviation importante (genu varum ou valgum important), sans atteinte fémoro-patellaire), sans atteinte rhumatismale inflammatoire.
Cette situation se produit à la suite :
- le plus souvent, d’une arthrose du genou (gonarthrose uni-compartimentale)
- d’une destruction d’un condyle fémoral (nécrose)…
L’implantation de la prothèse a pour objet de faire disparaître la douleur qui gêne le malade dans sa vie quotidienne. Elle est indiquée lorsque les médicaments antalgiques (anti-douleurs) et anti-inflammatoires, les infiltrations intra-articulaires (de cortisone, d’acide hyaluronique ou de PRP) n’apportent plus d’amélioration.
Cette intervention permet aussi aux patients opérés de retrouver la capacité de marcher, de monter et de descendre les escaliers, en somme d’avoir une vie normale.

LA CONSULTATION AVEC VOTRE CHIRURGIEN.
Votre chirurgien confirmera ou non la nécessité de mettre en place une prothèse uni-compartimentale de genou après la réalisation d’un interrogatoire, d’un examen clinique du genou mais également de la hanche et après étude de votre bilan radiologique.
Votre chirurgien vous expliquera le déroulement de votre intervention et de votre hospitalisation, les risques et les avantages à la réalisation de cette intervention et les précautions à prendre avant et après l’intervention.
Votre chirurgien peut vous demander de rechercher et traiter des foyers infectieux (dentaires, ORL, urinaires..) avant l’intervention. Une consultation avec nos confrères anesthésistes et parfois cardiologues vous sera demandée. Il vous sera parfois demandé une perte de poids, une diminution ou mieux un arrêt du tabac avant l’intervention afin d’éviter un risque accru de complications pendant et après l’intervention et parfois la réalisation de séances de rééducation afin de gagner en amplitude articulaire permettant une récupération plus rapide.
LE DÉROULEMENT DE VOTRE HOSPITALISATION.
Vous rentrerez à la clinique la veille et vous verrez un anesthésiste avant d’être opéré. Vous serez à jeun, c’est-à-dire de ne plus boire et de ne rien manger, à partir de minuit avant l’opération.
La pose de votre prothèse uni-compartiemtnale de genou se fera dans un bloc opératoire aseptique, l’intervention durera environ 1 heure. Une voie d’abord antérieure mini invasive avec arthrotomie interne ou externe (ouverture de l’articulation en interne ou en externe selon la localisation de la prothèse uni-compartiementale) est généralement réalisée dans notre établissement.
Une fois opéré, vous demeurerez environ une heure en salle de réveil pour vérifier que tout va bien, puis vous remonterez dans votre chambre lorsque l’anesthésiste aura donné son accord. Vous bénéficierez d’un antalgique adapté, un traitement anticoagulant et le port de chaussette ou bas de contention afin de diminuer les risques de thrombophlébite.
Le lendemain, le kinésithérapeute vous fera faire quelques exercices, vous expliquera des exercices pouvant être réalisés seul et vous aidera à vous lever et à reprendre une marche à l’aide de cannes. Un contrôle radiologique et un doppler veineux seront réalisés. L’hospitalisation est très variable, dépendant de chaque personne, et peut durer de 2 à 5 jours.
A la sortie, vous poursuivrez la rééducation, soit le plus fréquemment, à la maison avec un kinésithérapeute, soit dans le service de convalescence de la Clinique ou dans un centre spécialisé de votre choix.
Le premier contrôle radio-clinique avec votre chirurgien s’effectuera un mois après l’intervention à son cabinet.
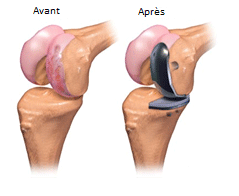
VOTRE PROTHÈSE UNI-COMPARTIEMENTALE DE GENOU.
Elle remplace l’ensemble des surfaces articulaires du compartiment fémoro-tibal interne ou externe du genou. Elle comprend :
- une pièce fémorale métallique (condyle) en alliage de Chrome-Cobalt, matériaux dotés de bonnes capacités d’élasticité et de résistance.
- une embase soit métallique en alliage de Chrome-Cobalt au niveau de l’extrémité supérieure du tibia cimenté ou non, soit un plateau tibial dit « full PE » tout en polyéthylène.
- Une surface articulaire de glissement en polyéthylène mobile ou fixe (insert) est mise en place en cas d’embase métallique.
La stabilité de cette prothèse est assurée latéralement par les ligaments du genou, sagittalement et en rotation par les ligaments croisés.
LES COMPLICATIONS POSSIBLES.
LES COMPLICATIONS PENDANT L’INTERVENTION SONT EXCEPTIONNELLES. EN DEHORS DES COMPLICATIONS ANESTHÉSISTES POSSIBLES, ELLES PEUVENT ÊTRE :
- Une lésion nerveuse. Une contusion, un étirement ou une section qui, même suturée, peut entrainer des troubles durables tels qu’une paralysie partielle du membre inférieur.
- Une lésion vasculaire pouvant entrainer une hémorragie abondante et nécessiter parfois une transfusion sanguine.
- Une fracture d’un os pouvant nécessiter une ostéosynthèse par plaque visée ou cerclage.
LES COMPLICATIONS APRÈS L’INTERVENTION SONT ÉGALEMENT EXCEPTIONNELLES :
- Des hémorragies secondaires et des hématomes nécessitant parfois une transfusion.
- Une infection de la région opérée nécessitant une ré-intervention chirurgicale pour lavage ou changement de la prothèse associée à un traitement antibiotique.
- La formation et la migration de caillots sanguins (thrombophlébite, embolie).
- Des cicatrices boursouflées et gênantes (chéloïdes).
- Des raideurs articulaires.
- Un syndrome douloureux régionale complexe ou neuroalgodystrophie.
- Au fil du temps, la prothèse peut parfois se desceller ou s’user. Elle doit alors être remplacée par une nouvelle prothèse.
Toutes les complications citées peuvent rendre une ré-intervention nécessaire.
